Методические рекомендации по оказанию
первой доврачебной помощи.
Первая помощь – это комплекс срочных мер, направленных на спасение жизни человека. Несчастный случай, резкий приступ заболевания, отравление – в этих и других чрезвычайных ситуациях необходима грамотная первая помощь.
Первая помощь не является медицинской – она оказывается до прибытия медиков или доставки пострадавшего в больницу. Первую помощь может оказать любой человек, оказавшийся в критический момент рядом с пострадавшим. Но для некоторых категорий граждан, оказание первой помощи – служебная обязанность. Речь идет о милиции, сотрудниках ДПС и МЧС, военнослужащих, пожарных, педагогах.
Умение оказать первую помощь – элементарный, но очень важный навык. В экстренной ситуации он может спасти жизнь ребенка.
Представляем вашему вниманию базовые навыки оказания первой помощи.
Чтобы не растеряться и грамотно оказать первую помощь, важно соблюдать следующую последовательность действий:
1. Обеспечить безопасность себе, пострадавшему и окружающим.
2. Проверить наличие у пострадавшего признаков жизни (пульс, дыхание, реакция зрачков на свет) и сознания. Для проверки дыхания необходимо запрокинуть голову пострадавшего, наклониться к его рту и носу и попытаться услышать или почувствовать дыхание; для «прослушивания» пульса необходимо приложить подушечки пальцев к сонной артерии пострадавшего; для оценки сознания необходимо (по возможности) взять пострадавшего за плечи, аккуратно встряхнуть и задать какой-либо вопрос.
3. Вызвать специалистов (103 – с мобильного телефона, с городского – 103 (скорая) или 101 (спасатели)).
4. Оказать неотложную первую помощь:
- восстановление проходимости дыхательных путей;
- сердечно-легочная реанимация;
- остановка кровотечения и другие мероприятия.
5. Обеспечить пострадавшему физический и психологический комфорт, дождаться прибытия специалистов.
----------------------------------------------------------------------------------------------------------------
- Признаки жизни: дыхание
- Признаки жизни: пульс
- Признаки жизни: реакция зрачков на свет
----------------------------------------------------------------------------------------------------------------
Искусственное дыхание
Искусственная вентиляция легких (ИВЛ) – это введение воздуха (либо кислорода) в дыхательные пути человека с целью восстановления естественной вентиляции легких. Относится к элементарным реанимационным мероприятиям.
Типичные ситуации, требующие ИВЛ:
- автомобильная авария;
- происшествие на воде;
- удар током и другие.
Существуют различные способы ИВЛ. Наиболее эффективным, при оказании первой помощи не специалистом, считается искусственное дыхание «рот-в-рот» и «рот-в-нос».
Если при осмотре пострадавшего естественное дыхание не обнаружено, необходимо немедленно провести искусственную вентиляцию легких.

1. Обеспечьте проходимость верхних дыхательных путей. Поверните голову пострадавшего на бок и пальцем удалите из полости рта слизь, кровь, инородные предметы. Проверить носовые ходы пострадавшего; при необходимости очистите их.
2. Запрокиньте голову пострадавшего, удерживая шею одной рукой.
3. Не меняйте положение головы пострадавшего при травме позвоночника!
Зажмите нос пострадавшего большим и указательным пальцем. Глубоко вдохните, плотно прижмитесь губами ко рту пострадавшего. Сделайте выдох в легкие пострадавшего. Первые 5-10 выдохов должны быть быстрыми (за 20-30 секунд), затем – 12-15 выдохов в минуту.
4. Следите за движением грудной клетки пострадавшего. Если грудь пострадавшего при вдохе воздуха поднимается, значит, вы все делаете правильно.
---------------------------------------------------------------------------------------------------------------------
- Очистите верхние дыхательные пути
- Запрокиньте голову пострадавшего назад
- Сделайте искусственное дыхание
----------------------------------------------------------------------------------------------------
Непрямой массаж сердца
Если вместе с дыханием отсутствует пульс, необходимо сделать непрямой массаж сердца.
Непрямой (закрытый) массаж сердца или компрессия грудной клетки – это сжатие мышц сердца между грудиной и позвоночником в целях поддержания кровообращения человека при остановке сердца. Относится к элементарным реанимационным мероприятиям.
Внимание! Нельзя проводить закрытый массаж сердца при наличии пульса.
Техника непрямого массажа сердца:
1.Уложите пострадавшего на плоскую твердую поверхность. На кровати и других мягких поверхностях проводить компрессию грудной клетки нельзя.
2. Определите расположение у пострадавшего мечевидного отростка. Мечевидный отросток – это самая короткая и узкая часть грудины, её окончание.
3. Отмерьте 2-4 см вверх от мечевидного отростка – это точка компрессии.
4. Положите основание ладони на точку компрессии. При этом большой палец должен указывать либо на подбородок либо на живот пострадавшего, в зависимости от местоположения лица, осуществляющего реанимацию. Поверх одной руки положите вторую ладонь. Надавливания проводятся строго основанием ладони – ваши пальцы не должны соприкасаться с грудиной пострадавшего.
5. Осуществляйте ритмичные толчки грудной клетки сильно, плавно, строго вертикально, тяжестью верхней половины вашего тела. Частота – 100-110 надавливаний в минуту. При этом грудная клетка должна прогибаться на 3-4 см.

Грудным детям непрямой массаж сердца производится указательным и средним пальцем одной руки. Подросткам – ладонью одной руки.
Если одновременно с закрытым массажем сердца проводится ИВЛ, каждые два вдоха должны чередоваться с 15 надавливаниями на грудную клетку.
При попадании пищи или инородных тел в трахею
Признаки закупоривания дыхательных путей:
1. Отсутствие полноценного дыхания. Если дыхательное горло закупорено не полностью, человек кашляет; если полностью – держится за горло.
2. Неспособность говорить.
3. Посинение кожи лица, набухание сосудов шеи.
Очистку дыхательных путей чаще всего проводят по методу Геймлиха:
1. Встаньте позади пострадавшего.
2. Обхватите его руками, сцепив их в «замок», чуть выше пупка, под реберной дугой.
3. Сильно надавите на живот пострадавшего, резко сгибая руки в локтях.
*Не сдавливайте грудь пострадавшего, за исключением беременных женщин, которым надавливания осуществляются в нижнем отделе грудной клетки.
4. Повторите прием несколько раз, пока дыхательные пути не освободятся.
* Если пострадавший потерял сознание и упал, положите его на спину, сядьте ему на бедра и обеими руками надавите на реберные дуги.
* Для удаления инородных тел из дыхательных путей ребенка, необходимо повернуть его на живот и похлопать ему 2-3 раза между лопатками. Будьте очень осторожны. Даже если малыш быстро откашлялся, обратитесь к врачу для медицинского осмотра.

Кровотечение
Остановка кровотечения – это меры, направленные на остановку потери крови. При оказании первой помощи речь идет об остановке наружного кровотечения. В зависимости от типа сосуда, выделяют капиллярное, венозное и артериальное кровотечения.
Остановка капиллярного кровотечения осуществляется путем наложения асептической повязки, а также, если ранены руки или ноги, поднятием конечностей выше уровня туловища.
При венозном кровотечении накладывается давящая повязка. Для этого выполняется тампонада раны: на рану накладывается марля, поверх нее укладывается несколько слоев ваты (если нет – чистое полотенце), туго бинтуется. Сдавленные такой повязкой вены быстро тромбируются – кровотечение прекращается.
Чтобы остановить артериальное кровотечение, артерию необходимо пережать
Точки прижатия артерий

Техника пережатия артерии: сильно прижмите артерию пальцами или кулаком к подлежащим костным образованиям.
Артерии легко доступны для пальпации, поэтому данный способ весьма эффективен. Однако требует от лица, оказывающего первую помощь, физической силы.
При повреждениях конечностей, лучшим способом остановки кровотечения является жгут.
Техника наложения кровоостанавливающего жгута:
1.Наложите жгут на одежду или мягкую подкладку чуть выше раны.
2. Затяните жгут и проверьте пульсацию сосудов – кровотечение должно прекратиться, а кожа ниже жгута побледнеть.
3. Наложите повязку на рану.
4. Запишите точное время, когда наложен жгут.
* Жгут на конечности можно накладывать максимум на 1 час. По его истечении жгут необходимо ослабить на 10-15 минут. При необходимости затянуть вновь, но не более, чем на 20 минут.
Переломы
Первая помощь при переломе:
1.Оцените тяжесть состояния пострадавшего, определите локализацию перелома.
2. При наличии кровотечения, остановите его.
3. Определите, возможно ли перемещение пострадавшего до прибытия специалистов.
*Не переносите пострадавшего и не меняйте его положения при травмах позвоночника!
4. Обеспечьте неподвижность кости в области перелома – иммобилизация. Для этого необходимо обездвижить суставы, расположенные выше и ниже перелома.
5. Наложите шину. В качестве шины можно использовать плоские палки, доски, линейки, прутья и прочее. Шину необходимо плотно, но не туго, зафиксировать бинтами или пластырем.
При закрытом переломе иммобилизация производится поверх одежды; при открытом нельзя прикладывать шину к местам, где кость выступает наружу.
Ожоги
Ожог – это повреждение тканей организма под действием высоких температур или химических веществ. Ожоги различаются по степеням, а также типам повреждения. По последнему основанию выделяются:
1. термические (пламя, жидкость, пар, раскаленные предметы);
2. химические (щелочи, кислоты);
3. электрические;
4. лучевые (световое и ионизирующее излучение);
5. комбинированные ожоги.

Градация ожогов по глубине поражения
При ожогах первым делом необходимо устранить действие поражающего фактора (огня, электрического тока, кипятка и т.д.).
Затем, при термических ожогах, пораженный участок следует освободить от одежды (аккуратно, не отдирая, а обрезая вокруг раны прилипшую ткань) и в целях дезинфекции и обезболивания оросить его водоспиртовым раствором (1 к 1) или водкой.
Не используйте масляные мази и жирные кремы – жиры и масла не уменьшают боль, не дезинфицируют ожог и не способствуют заживлению.
После оросите рану холодной водой, наложите стерильную повязку и приложите холод. Кроме того, дайте пострадавшему теплой подсоленной воды.
Обморок
Обморок – это внезапная потеря сознания, обусловленная временным нарушением мозгового кровотока. Иными словами, это сигнал мозга том, что ему не хватает кислорода.
Важно отличать обычный и эпилептический обморок. Первому, как правило, предшествуют тошнота и головокружение.
Предобморочное состояние характеризуется тем, что человек закатывает глаза, покрывается холодным потом, у него слабеет пульс, холодеют конечности.
Типичные ситуации наступления обморока:
1. испуг;
2. волнение;
3. духота и другие.
Если человек упал в обморок, придайте ему удобное горизонтальное положение и обеспечьте приток свежего воздуха (расстегните одежду, ослабьте ремень, откройте окна и двери). Брызните на лицо пострадавшего холодной водой, похлопайте его по щекам. При наличии под рукой аптечки, дайте понюхать ватный тампон, смоченный нашатырным спиртом.
Если сознание не возвращается 3-5 минут, немедленно вызывайте скорую.
Когда пострадавший придет в себя, дайте ему крепкого чая или кофе.
Солнечный удар
В летний период опасность представляют также солнечные удары. Солнечный удар – это расстройство работы головного мозга, вызванное длительным пребыванием на солнце.
Симптомы:
- головная боль;
- слабость;
- шум в ушах;
- тошнота;
- рвота.
Если пострадавший по-прежнему остается на солнце, у него поднимается температура, появляется одышка, иногда он даже теряет сознание.
Поэтому, при оказании первой помощи, прежде всего, необходимо перенести пострадавшего в прохладное, проветриваемое место. Затем освободите его от одежды, ослабьте ремень, разуйте. Положите ему на голову и шею холодное мокрое полотенце. Дайте понюхать нашатырный спирт. При необходимости сделайте искусственное дыхание.
При солнечном ударе пострадавшего необходимо обильно поить прохладной, слегка подсоленной водой (пить часто, но маленькими глотками).
Переохлаждение и обморожение
Переохлаждение (гипотермия) – это понижение температуры тела человека ниже нормы, необходимой для поддержания нормального обмена веществ.
Первая помощь при гипотермии:
1. Заведите (занесите) пострадавшего в теплое помещение или укутайте теплой одеждой.
2. Разотрите тело пострадавшего сначала руками, а затем мягкой тканью, пока кожа не порозовеет и не вернется чувствительность.
3. Дайте горячее питье и еду.
4. Не используйте алкоголь!
Переохлаждение нередко сопровождается обморожением, то есть повреждением и омертвением тканей организма под воздействием низких температур. Особенно часто встречается обморожение пальцев рук и ног, носа и ушей – части тела с пониженным кровоснабжением.
Причины обморожения – высокая влажность, мороз, ветер, неподвижное положение. Усугубляет состояние пострадавшего, как правило, алкогольное опьянение.
Симптомы:
- чувство холода;
- покалывание в обмораживаемой части тела;
- затем – онемение и потеря чувствительности.
Первая помощь при обморожении:
1. Поместите пострадавшего в тепло.
2. Снимите с него промерзшую или мокрую одежду.
3. При легком обморожении разотрите поврежденные участки тела. В тяжелых случаях (обморожение II-IV степени) растирание делать не следует.
4. Используйте для растирания масло или вазелин. Не растирайте пострадавшего снегом.
5. Укутайте отмороженный участок тела.
6. Дайте пострадавшему горячее сладкое питье или горячую пищу.
Отравление
Отравление – это расстройство жизнедеятельности организма, возникшее из-за попадания в него яда или токсина. В зависимости от вида токсина, различают отравления:
- угарным газом;
- ядохимикатами;
- алкоголем;
- лекарствами;
- пищей и другие.
От характера отравления зависят меры оказания первой помощи. Наиболее распространены пищевые отравления, сопровождаемые тошнотой, рвотой, поносом и болями в желудке. Пострадавшему в этом случае рекомендуется принимать по 3-5 граммов активированного угля через каждые 15 минут в течение часа, пить много воды, воздержаться от приема пищи и обязательно обратиться к врачу.
Кроме того, распространены случайное или намеренное отравление лекарственными препаратами, а также алкогольные интоксикации.
В этих случаях первая помощь состоит из следующих шагов:
1. Промойте пострадавшему желудок. Для этого заставьте его выпить несколько стаканов подсоленной воды (на 1 литр 10 грамм соли и 5 грамм соды). После 2-3 стаканов вызовите у пострадавшего рвоту. Повторяйте эти действия, пока рвотные массы не станут «чистыми».
2. Промывание желудка возможно только, если пострадавший в сознании.
3. Растворите в стакане воды 10-20 таблеток активированного угля, дайте выпить это пострадавшему.
4. Дождитесь приезда специалистов.










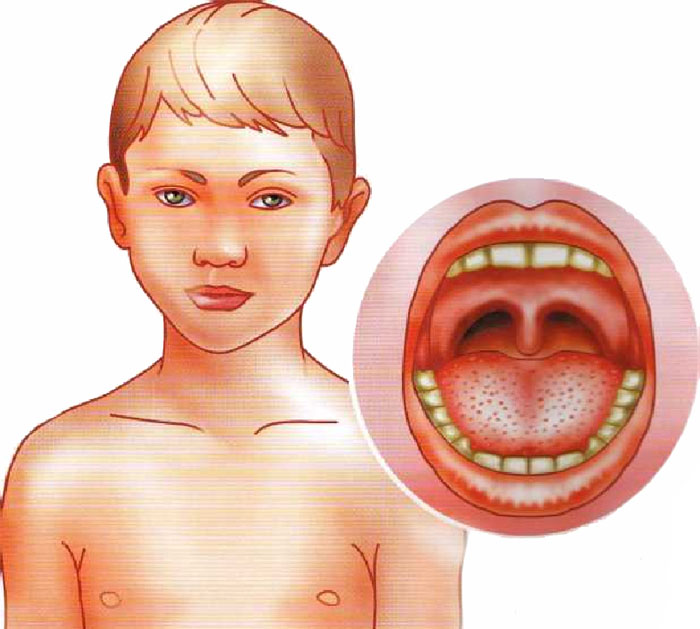
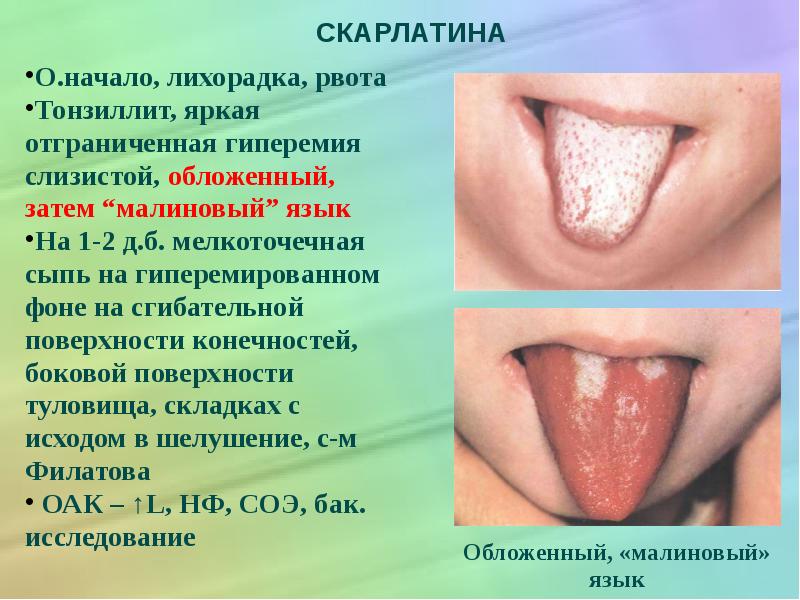








 Ветряная оспа (ветрянка) — инфекционное заболевание, отличительной особенностью которого является образование на коже специфической сыпи в виде мелких пузырьков.
Ветряная оспа (ветрянка) — инфекционное заболевание, отличительной особенностью которого является образование на коже специфической сыпи в виде мелких пузырьков.